Ambulante und stationäre Rehabilitation wird in Deutschland multimodal und interdisziplinär erbracht, unter Einsatz zahlreicher ineinandergreifender Therapieformen und dabei interagierender Berufsgruppen unter fachärztlicher Leitung, im besten Sinne ganzheitlich unter Berücksichtigung des bio-psycho-soziale Krankheits-Konzeptes.
Neben den wichtigen inhaltlichen Aspekten, wie den aktiven Therapiemaßnahmen, insb. den verschiedenen Formen der Bewegungstherapie, und Patienten-Edukation, spielt aber letztlich auch die konkret körperstruktur-orientiert erbrachte physikalische Therapie eine wesentliche Rolle, ärztlich indiziert und verordnet, unter Gewährung der Übernahmeverantwortung fachlich erbracht von medizinischen Bademeistern, Badehelfern und Masseuren.
Behandlungsbegründend ist neben der Aktualitätsdiagnose ebenso die topische bzw. Strukturdiagnose, die sich in der Regel auf Basis der dezidierten klinischen Untersuchung stellen lässt.
Wenn die Begrifflichkeiten teils auch unscharf verwendet werden, so zählt man in der wissenschaftlichen Grundlagen-Literatur zur Physikalischen Therapie als Behandlungsart, den Einsatz in der Natur vorkommender Energien und mit Hilfe von Technik erzeugte Behandlungsarten. Die Wirkung beruht dabei auf physikalischen Gesetzen und physiologischen Reaktionen und Adaptation. Darüber hinaus besteht eine jahrhunderte-, teils jahrtausendlange Empirie, es handelt sich um effiziente Behandlungen mit gutem Sicherheits- und Verträglichkeitsprofil. Wir unterscheiden dabei in Bezug auf die Effekte eine Immediatwirkung (Analgesie bei Elektrotherapie) im Gegensatz zu einer zeitabhängigen adaptiven Wirkung bei serieller Anwendung. Die therapeutische Reizintensität hängt dabei ebenso ab von Konstitutionsgegebenheiten (Leptosom, Pykniker), wie von der Reaktionstypologie (Körperbau/Psyche), der vegetative Ausgangslage (Tagesrhythmik), und ob es sich um einen ruhenden oder vollaktiven Organismus handelt. Bei der Therapieplan-Erstellung ist dies natürlich möglichst zu berücksichtigen.
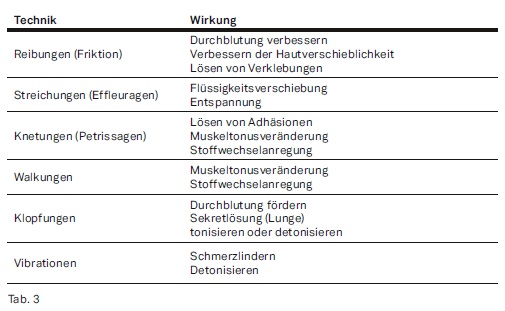
Formen der physikalischen Therapie:
- Mechanotherapie
- Thermotherapie (Kälte/Wärme)
- Hydrotherapie, auch Hydrogalvanik
- Elektrotherapie und Ultraschall
- Fototherapie
- Balneotherapie
- Klimatherapie
- Aerosol- und Inhalationstherapie
- Massageformen
Hierbei wird bereits deutlich, dass es sich überwiegend um Therapieverfahren und -Gruppen handelt, die dem Orthopäden und Unfallchirurgen vertraut sind. Sie werden überwiegend risikoarm bei hoher Patienten-Akzeptanz erbracht.
Die Heilmittel-Richtlinie des Gemeinsamen Bundesausschusses (G-BA) untergliedert übrigens in ihrer aktuellen Version die Verfahren der Physikalischen Therapie dem Kapitel D.: Maßnahmen der Physiotherapie. In Vorgänger-Versionen war das noch anders, da wurden der Physikalischen Therapie noch alle weiteren Verfahren, auch Bewegungstherapie-Formen (Krankengymnastik, auch gerätegestützt, Manuelle
Therapie), unterstellt.
Die Therapieformen
Im Weiteren werden typischerweise die im Rahmen der ambulanten und stationären Rehabilitation eingesetzten Therapieformen angesprochen.
Hydro-, Thermo- und Kryotherapie gehören als Behandlungsarten zur Gruppe der physikalischen Therapie. Diese nutzt den Einsatz in der Natur vorkommender Energien, es finden sich auch mit Hilfe von Technik erzeugte Behandlungsarten. Wir unterscheiden zwischen Therapieformen mit geringer Reizintensität, beispielsweise erwärmenden Teilpackungen und Wickel, ansteigende Fuß- und Handbäder, heiße Moor- und Paraffinpackungen. Stärkere Reize verkörpern verschiedene Güsse nach Kneipp. Starke Reize gehen im Allgemeinen von allen Ganzkörpermaßnahmen aus. Dazu zählen im Sinne der Intensitätsskala 4-Zellen-Bad, Medizinische Bäder, Unterwassermassagen und Überwärmungsbäder. Zu den weiteren Kriterien der Anwendung der genannten Methoden gehören reizabbauende Methoden in der Akutsituation, bei bereits eingetretener Chronizität werden reizsetzende Therapiearten bevorzugt. Die genannten Therapieformen beinhalten ein außergewöhnlich großes Spektrum in Bezug auf deren Einsatz und Durchführung.
Zu den ältesten Formen therapeutischer Anwendungen von Wasser und Bädern gehört die Hydrotherapie. Definitionsgemäß spricht man von der systemischen, evtl. seriellen, Anwendung von Kälte oder Wärme mit Wasser als Temperaturträger. Kombiniert werden kann gleichzeitig die Durchführung mechanischer Maßnahmen wie Reibungen, Bürstungen, Unterwasserdruckstrahlmassage und Güsse.
Zu den Vorteilen des Wassers als thermisches Trägermedium gehört, dass es überall in großer Menge verfügbar ist, günstige physikalische Eigenschaften hat, darüber hinaus über eine gute lokale Verträglichkeit verfügt und es zudem über einen großen Temperaturbereich gut dosierbar ist. Die Therapieformen lassen sich auch in unterschiedliche Stufen hydrotherapeutischer Reize untergliedern. So gehören zu den Therapieformen mit mildem Reizeffekt Abreibungen, Waschungen, Trockenbürstungen, ansteigende Teilbäder (Unterarm, Füße), wechselnde Fußbäder, kalte Güsse (bis Knie), Wassertreten und Wickel für eine Körperregion. Zu den Therapieformen mit mittleren Reizeffekt gehören die ansteigenden Sitz- und Beinbäder, Halbbäder, wechselwarme Sitzbäder, Wickel- und das Sitzdampfbad. Starke Reizeffekte werden erzeugt durch den Vollguss, Blitzguss und die Kaltdusche, darüber hinaus Saunasitzungen, Dampfbad, Überwärmungsbad und die Ganzpackung. Die stärksten Reizeffekte werden ausgelöst durch das Tauchbad im Eiswasser. Je nach gewünschter Wirkung erfolgt die Zugabe spezieller chemischer oder pflanzlicher Stoffe wie Salze, ätherische Öle, Extrakte oder Gase, meist bei der Form der Wannenbäder. Wichtigster mineralischer Zusatz ist die NaCl-Lösung, das sogenannte Solebad, z. B. zur Behandlung von rheumatischen Erkrankungen und auch der Psoriasis. Zu den Effekten der genannten Therapieformen gehört die Verbesserung der peripheren Durchblutung, Training für das vasomotorische Regulationssystem, Einübung vegetativer Reflexe und die Eutonisierung des Vegetativums. Der Hautturgor- und -tonus sowie die -trophik und die -elastizität verbessern sich ebenso wie die muskuläre Relaxation, hierdurch lässt sich eine Linderung von Gelenkbeschwerden erzeugen. Zu den weiteren positiven Effekten gehört die Erhöhung des Gewebeinnendruckes durch den hydrostatischen Druck und die Anregung sowie Aktivierung des Immunsystems. Durch den Wasserauftrieb wird die muskuläre Kraftentfaltung vor allen Dingen im Bereich der unteren Extremitäten im Zuge der aktiven Bewegungsabläufe erheblich reduziert, was im Rahmen der krankengymnastischen Behandlung von großer Bedeutung ist. Darüber hinaus kann der Wasserwiederstand im Zuge der Durchführung einer aktiven Übungsbehandlung ausgenutzt werden. Zur Hydrotherapie können an dieser Stelle daher auch die Balneotherapie mit Inhalten wie Aquajogging, Schwimmtherapie nach McMillan, die Bad Ragazer Ring-Methode, die Halliwick-Methode und die PIPE-Methode (Prone Immerson Physical Exercises) gezählt werden. Es handelt sich hierbei um verschiedene Verfahren der Schwimmtherapie unter Einsatz spezieller Hilfsmittel wie Paddel, Schwimmbrettchen oder Bälle.
Hydrotherapeutische Therapieverfahren beinhalten häufig auch Aspekte der Thermo- und Kryotherapie, auch gibt es Kombinationen mit der Elektrotherapie, so z. B. das Stangerbad oder das 4-Zellen-Bad. Das Kohlensäurebad stellt ein Ganzkörperwannenbad unter Ausnutzung der peripheren therapeutischen Wirkung von Kohlendioxid dar. Effekt ist die Dämpfung der Kälterezeptoren und Erregung der Wärmerezeptoren der Haut mit konsekutiver peripherer Vasodilatation und subjektivem Wärmegefühl in der Peripherie. Weiterhin kommt es zu einer Blutdrucksenkung. Zu den Indikationen gehört neben der arteriellen Hypertonie funktionelle arterielle Durchblutungsstörungen, aber auch funktionelle Störungen des vegetativen Nervensystems und psychosomatische Erkrankungen. Kontraindikationen sind je nach Therapieform zu berücksichtigen. Typischerweise gehören hierzu akute Herzerkrankungen, wie z. B. die dekompensierte Herzinsuffizienz, ausgeprägte entzündliche Hauterkrankungen und Wundheilungsstörungen oder hochfieberhafte Allgemeininfektionen.
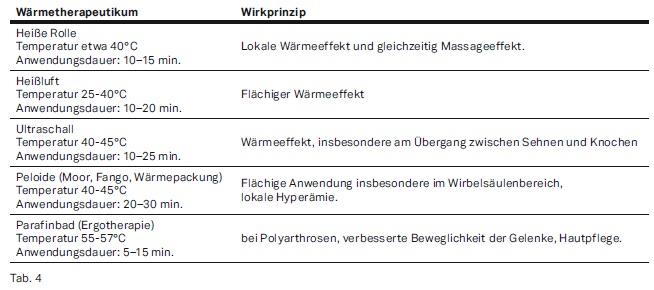
Im Weiteren ist die Thermo- und Kryotherapie anzusprechen. Zur Thermotherapie gehört zum einen die Kälte-, zum anderen die Wärmetherapie. Es gibt darüber hinaus Überlappungen mit der Hydro- und Balneotherapie sowie Elektrotherapie. Definitionsgemäß handelt es sich bei der Kryotherapie um den therapeutischen Einsatz von Kälte zum globalen systemischen oder lokalen, auf einzelne anatomische Gewebeareale begrenzten Wärmeentzug. Die Therapieform ist auch als sogenannte Verdunstungskälte wirksam. Als Applikationsformen kommen zum einen Eis, Chips/Eisgranulat, ebenso wie Eisbeutel und der gestielte Eisroller zum Einsatz, darüber hinaus Kältekompressen, Gelpackungen, chemische Kompressen, Kältespray und Kaltgase (Kaltluft, Stickstoff). Als sogenannte „milde“ Kälte wird der Stöckli-Wickel bezeichnet, ebenso wie der kalte Wickel, kalte Peloide und Quarkpackungen. In Bezug auf die Effekte führt der kurzfristige Einsatz in einer zeitlichen Ausdehnung von 5–10 Minuten über eine initiale, zunächst oberflächliche, dann auch in tieferen muskulären Schichten auftretende, Vasokonstriktion, zu einer Herabsetzung der lokalen Durchblutung. Nach deren Absetzten folgt eine reaktive, anhaltende Hyperämie mit wellenförmigem Verlauf und längerfristig um 20–30 % erhöhtem Schmerzschwellenniveau. Aus einer Langzeitanwendung von 1–2 Stunden erfolgt eine deutliche Herabsetzung der Gewebedurchblutung mit gleichzeitiger Stoffwechseldämpfung und Abnahme der Aktivität enzymatischer Prozesse und der Phagozytose. Die ausgeprägte Schmerzlinderung erklärt sich durch Herabsetzung auch der nervalen Aktivität (Refraktärzeit, Nervenleitgeschwindigkeit, reflektorische Hemmungen der Schmerzfortleitung auch auf spinaler Ebene), dadurch entsteht eine subjektiv höhere Schmerztoleranz. Durch eine Herabsetzung des Schwellendruckes ergeben sich Effekte in Bezug auf eine Blutungs- und Ödemhemmung, weiterhin findet sich eine Erhöhung des venösen Druckes, sowie ebenso eine Erhöhung der Viskosität der Synovialflüssigkeit. Kältetherapie kann auch als Ganzkörperexposition im Rahmen der Behandlung in einer Kältekammer (Stickstoff oder CO2 von -110 bis -160 Grad Celsius oder Kaltluft von -60 bis -110 Grad Celsius) für einige Minuten unter adäquatem Schutz der Akren durchgeführt werden, z. B. bei aggressiven Erkrankungen des rheumatischen Formenkreises. Kältetherapie lässt sich auch mit Hydrotherapie kombinieren, z. B. in Form eines Eistauchbades bei 6–12 Grad Celsius für einige Minuten oder Eisteilbad bzw. Kaltwasserbad. Zu typischen Indikationen von Kryotherapie gehören postoperative lokale Gewebereizzustände ebenso wie akute Gelenkirritationen, (z. B. traumatische oder rheumatische Arthritis, aktivierte Arthrose, Gichtarthritis), akute Periarthritis, Bursitis, Tendovaginitis sowie auch stumpfe Weichteilverletzungen (Prellungen, Kontusionen, Distorsionen und Hämatome). Im Falle von Gewebezerreißungen ist eine zusätzliche Kompression wichtig, da die kältebedingte Kontraktion der Blutgefäße nur kurzfristig anhält. Weiterhin wird Kälte bei akuten lumbovertebralen Syndromen mit schmerzhaftem Muskelhartspann eingesetzt, bei radikulopatischer Schmerzausstrahlung, Ödemen und lokalen Verbrennungen, darüber hinaus bei neurologischen Krankheitsbildern, vor allem bei bestehender Spastizität. In Bezug auf Kontraindikationen ist zunächst zu berücksichtigen, dass Kältetherapie ungünstig bei chronischen Schmerzbildern ist, sie sollte auch nicht bei peripheren arteriellen Durchblutungsstörungen, Angina pectoris und Raynaud-Symptomatik erfolgen. Weitere Kontraindikationen sind Kälteallergien, Kryoglobolinämie, Kältehämoglobinurie, akute Nieren- und Blasenerkrankungen sowie Schädigungen des peripheren Lymphgefäßsystems. Wärmetherapie Der therapeutische Einsatz von Wärme gelingt durch Wärmeleitung, Konvektion (Wärmeströmung) oder Wärmestrahlung. Dabei findet sich in Bezug auf die Durchführung eine Überlappung auch zur Hydrotherapie und Elektrotherapie. Erfolgsorgan der Therapieform sind u. a. verschiedene Rezeptorengruppen für die Temperaturempfindung. Die Erwärmung der Haut führt zu einer Erhöhung der Schmerzschwelle, lokale Hitzereize können auch die darunterliegende Muskulatur fazilitieren, dies mit gleichzeitiger Hemmung des jeweiligen Antagonisten. Zu den Effekten gehört die gezielte lokale Temperaturerhöhung in Geweben und Organen mit anschließender reaktiver Vasodilatation der kapillaren Endstrombahn, vor allem im Bereich der Hautoberfläche, und damit Steigerung der Durchblutung und des Stoffwechsels, Stimulation der Phagozytose, vermehrte Flüssigkeittranssudation, Herabsetzung des Muskeltonus und Verbesserung der Dehnbarkeit des Kollagengewebes. Weiterhin gelingt die Herabsetzung der Viskosität der Synovialflüssigkeit und eine primäre Analgesie durch maximale Erregung der kutanen Thermorezeptoren. Beschrieben ist darüber hinaus die Beeinflussung des Nebennierenrindenstoffwechsels mit vorübergehendem Abfall des Plasmakortisolspiegels. Die klinische Wirkung, auch die sekundäre, erklärt sich über die mittels Tonus-Herabsetzung der Muskulatur herbeigeführte Analgesie und ist abhängig von den speziellen Reizparametern des jeweiligen Wärmeträgers (Intensität, Dauer seiner Einwirkung, Dynamik, Größe und Reizfläche). Zu den Nebeneffekten der Wärmetherapie gehört die Erhöhung der Atem- und Pulsfrequenz, Atemvertiefung, Abnahme des Blutdruckes durch Erniedrigung des Gefäßwiederstandes, vermehrtes Schwitzen und die Detonisierung der glatten Muskulatur im Bronchial-, Magen- und Darmbereich. Zu den Anwendungsformen gehören neben der Ganzkörperthermotherapie, z. B. in der Sauna oder als Heißluftdampfbad, Teilanwendungen wie Kopfdampfbad. Beispiele für lokale Anwendungen trockener Wärme sind neben Heizkissen und Wärmflasche, Wickel und Packungen, trockener heißer Sand, Infrarotstrahler, Laserstrahler, Elektrotherapie und Ultraschalltherapie. Feuchte Wärme kann appliziert werden über organische Peloide (Torf, Moorerde, Schlick), anorganische mineralische Peloide (Fango, Sand, Lehm, Kreide), Paraffinpackungen, heiße Handtücher (sogenannte „heiße Rolle“), Priesznitz-Wickel und Teilbäder, z. B. für Arme oder Füße. Der Einsatz der Wärmetherapie erfolgt oftmals als vorbereitender Bewegungsstarter zur Durchführung einer krankengymnastischen Übungsbehandlung oder einer manuellen Massage. Dies kommt in erster Linie bei der Behandlung chronisch-entzündlicher Prozesse, wie degenerativer Gelenkerkrankungen, Krankheiten des rheumatischen Formenkreises, Periarthropathien, Tendinosen, Wirbelsäulensyndromen mit Myalgien und Myogelosen sowie bei Sklerodermieherden zum Einsatz. Zu typischen Kontraindikationen gehören akute entzündliche Prozesse, frische stumpfe Traumata, lokale Ödeme und chronisch venöse Insuffizienz, ausgeprägte Varikosis und Thrombophlebitis, arterielle Durchblutungsstörungen, akute Neuritiden, neurogenbeinträchtige Temperaturempfindungen mit der Gefahr der Verbrennung, Spastik und Kontraktur bei cerebralen Paresen, knapp- oder dekompensierte arterielle Hypertonie und Herzinsuffizienz.
Die weiteren Ausführungen basieren maßgeblich auf den Ausführungen von Prof. Heisel als Beitrag zum Weissbuch Konservative Orthopädie und Unfallchirurgie, 2017.
Im Rahmen der Elektrotherapie werden die physikalischen und/oder chemischen Eigenschaften des elektrischen Stromes therapeutisch genutzt. In Abhängigkeit von der gewünschten Wirkung kommen unterschiedliche Stromqualitäten zum Einsatz.
Bei den niederfrequenten Ströme handelt es sich zunächst um Gleichströme (bis zu 1.000 Hz) mit applizierten Stromstärken deutlich unter der subjektiven Toleranzgrenze von1 mA/cm2 Hautoberfläche. Zu typischen Anwendungsformen gehören die stabile Quergalvanisation zur Schmerzlinderung im Bereich von Triggerpunkten, das Zellenbad (Extremitäten-Teilbad mit stabiler galvanischer Stromapplikation) zum Einsatz bei degenerativen Arthritiden das Stangerbad, erfunden durch den Gerbermeister Heinrich Stanger Ende des 19. Jhd., als Ganzkörperbad mit stabilen galvanischen Strömen, bevorzugte Anwendung bei multiartikulären (Gelenk-)Prozessen, die Iontophorese mit transkutan gerichtetem Ionentransport im Zuge eines galvanischen Stromdurchflusses zwischen großflächigen Plattenelektroden. Unter der Anode erfolgen Schmerzlinderung und muskuläre Detonisierung, unter der Kathode eine besonders starke Hyperämisierung. Hauptindikationen hier: periarthropathische Reizzustände, wobei die im Stromfeld wandernden negativen geladene Medikamente unter die Kathode, positiv geladene Substanzen unter die Anode gebracht werden müssen.
Zu den niederfrequenten Wechselströmen zählen zudem die diadynamischen (Bernardschen) Impulsströme mit guter analgetischer und hyperämisierender Wirkung sowie Begünstigung der Resorptionsförderung. Diese werden deshalb in erster Linie bei akuten traumatischen exsudativen arthritischen Reizzuständen eingesetzt. Das TENS-Verfahren (transkutane elektrische Nervenstimulation) wird zur rein symptomatischen lokalen Schmerzbekämpfung durch Reizung peripherer Nervenendigungen mit sekundärer Blockade der Schmerzweiterleitung im Bereich der Hinterhornneurone des Rückenmarkes (batteriebetriebenes Taschengerät mit Abgabe rechteckförmiger Impulsströme) eingesetzt. Bei der Hochvolttherapie erfolgen lediglich extrem kurze polare Doppelimpulse ohne elektrolytische Gewebewirkung. Es kommt lediglich zu einer lokalen Analgesie und Hyperämisierung (mit Verbesserung der Wundheilung) sowie zu einer Detonisierung der darunter liegenden Muskulatur. Wichtige Indikationen: Einsetzbar auch bei einliegenden Metallimplantaten (Osteosynthesematerial, Endoprothesen)! Einsatzgebiete: Posttraumatische Schmerzzustände, schmerzhafte degenerative (und rheumatische) Gelenkaffektionen, chronische Epikondylopathien, Achillodynien, trophische Hautulzera (auch beim Diabetes mellitus), Algodystrophie (M. Sudeck), Gewebeödeme, Myogelosen (auch im Bereich des Rückens), periphere Neuralgien. Bei der pulsierenden Signaltherapie handelt es sich um den gezielten lokalen Einsatz elektromagnetischer Felder eines pulsierenden Gleichstromes. Behauptet wird eine Stimulation von Fibrochondrozyten und Chondrozyten degenerativ veränderten Gelenkknorpels mit vermehrter Bildung von Proteoglykanen, v. a. von Hydroxyprolin (Kollagenmarker) mit dann verbesserter Wasserbindungsfähigkeit des Knorpels und damit einer verbesserten Elastizität sowie Beschleunigung der Regeneration der Knorpelmatrix. und Kniegelenk), Fingerpolyarthrose, Fußwurzelarthrose, Weichteilverletzungen, Überlastungsschäden und/oder Insertionstendopathien.
Mittelfrequente Ströme (1.000–300.000 Hz) führen zu einer asynchronen Antwort der erregbaren Zellen. Aufgrund des niedrigen kapazitiven Gewebewiderstandes wird nur eine geringe Stromspannung benötigt; dabei ist eine hohe Stromdichte ohne sensible Hautbelastung möglich. Bei der meist üblichen Nemectrodyn-Anwendung erfolgt eine Wechselstromdurchflutung des Gewebes mit Interferenz zweier frequenz- und phasenverschobener Stromkreise und damit konsekutiver Reizerhöhung in deren Überlappungsgebiet (Interferenz-Frequenz 100–200 Hz). Behandlungssdauer: bei akuter Symptomatik: 5–10 min., im Falle chronisch degenerativer Gelenkprozesse: 12–15 min.). Wichtige Indikationen: degenerative Wirbelsäulensyndrome, Periarthropathien, chronische Arthralgien großer Körpergelenke.
Hochfrequente Ströme (über 300.000 Hz) besitzen aufgrund ihrer nur kurzen Impulsdauer keinen direkten Stimulationseffekt auf Nerven- und Muskelzellen mehr (keine elektrische Stromwirkung), sondern lediglich einen chemischen Reiz mit ausschließlicher Wärmewirkung durch elektromagnetische Wellen (sog. Diathermie). Im Gelenkbereich resultieren eine Hyperämisierung und Stoffwechselsteigerung, eine gute Analgesie, eine muskuläre Detonisierung und eine Viskositätserhöhung der Synovialflüssigkeit. Wichtige Indikationen: artikuläre und muskuläre Prozesse.
Bei der Ultraschalltherapie, bei der es sich streng genommen nicht um eine Elektrotherapie handelt, erfolgt eine lokale Wärmeerzeugung durch mechanische Longitudinalschwingungen. Hauptwirkungsort ist in erster Linie der Grenzflächenbereich unterschiedlicher Dichte (z. B. der Übergang von Weichteilen zum Knochengewebe, wo eine Schallreflexion erfolgt). Es resultieren eine Permeabilitäts- und damit Diffusionssteigerung des durchfluteten Gewebes mit einer Stoffwechselerhöhung, eine lokale Analgesie und eine muskuläre Relaxation. Des Weiteren werden Gewebeverklebungen gelöst, die Gewebetrophik wird verbessert. Ein Luftspalt zwischen Schallkopf und Oberhaut wird nicht überwunden; daher ist ein direkter Hautkontakt erforderlich. Sowohl eine statische (ruhender Schallkopf) als auch eine dynamische Applikation (bewegter Schallkopf, hier reduzierte Verbrennungsgefahr) sind möglich, ebenso wie eine Kombination mit Ankopplungsmedien (Externa wie Salben, Öle oder Gele; sog. Ultraphonophorese), aber auch diadynamische Ströme (sog. Phonoiontophorese). Im Falle einliegender Metallimplantate ist die Dosis um 30–50 % zu reduzieren! Zu Hauptindikationen zählen periartikuläre Reizzustände, Sehnen- und Kapselansatzreizstände sowie Verwachsungen und Narbenbildungen. Zu Kontraindikationen zählen die hohe Entzündungsaktivität, lokalisierte Infektionen, Phlebothrombosen, Gerinnungsstörungen, arterielle Durchblutungsstörungen, einliegende
Metallimplantate (Gefahr der Überhitzung).
Bei der Phototherapie (Lichttherapie) kommt es zum Einsatz des von der Sonne ausgestrahlten optischen Strahlenspektrums, das sowohl die niederenergetische Wärmestrahlung, das sichtbare Licht selbst sowie die höher energetische ultraviolette Strahlung umfasst, wobei unter technischen Gesichtspunkten nahezu ausschließlich künstliche Strahlungsquellen industriell gefertigter Geräte verwendet werden. Therapeutisch von wesentlicher Bedeutung ist die von der Wellenlänge der eingesetzten Strahlung abhängige Eindringtiefe in das exponierte Areal; quantitativ vermag nur der von den einzelnen Gewebeanteilen tatsächlich absorbierte Strahlungsanteil lokal ablaufende biochemische Prozesse anzuregen. Bei der Rotlichttherapie werden die längerwelligen Rotanteile des natürlichen sichtbaren Lichtes therapeutisch genutzt, das im Vergleich zum normalen „weißen“ Licht eine geringere lokale Wärmeentwicklung im bestrahlten Hautareal entfaltet, jedoch über eine größere Eindringtiefe verfügt. Zu wichtigen Indikationen gehören: periarthropathische Weichteilaffektionen (Myalgien, Myogelosen, Myotendopathien, Fibrositiden), Arthralgien bei Arthrosen, rheumatische Gelenkaffektionen (nicht im entzündlichen Schub). Zu Gefahren gehören: Vorsicht mit einer großflächigen Erwärmung im Falle kardialer Probleme. Zu Kontraindikationen zählen: akute rheumatoide Arthritis, Infektarthritiden, dekompensierte Herzinsuffizienz, schwere Herzrhythmusstörungen, akuter oder erst kürzlich zurückliegender Myokardinfarkt, entgleister Diabetes mellitus, Hyperthyreose, Nebennierenrindensuffizienz.
Bei der Infrarot-Licht-Therapie kommt es durch den Einsatz der im elektromagnetischen Spektrum sich dem Rot des sichtbaren Lichtes anschließenden, nicht mehr sichtbaren niederenergetischen (längerwelligen) Wärmestrahlung (Wellenlänge: > 780 nm) zu einer allmählich auftretenden Temperaturerhöhung nur der oberflächlichen Hautschichten (im Gegensatz zur Diathermie durch hochfrequente Elektrotherapie). Es resultiert ein Wärmerückstau bis in tiefe Gewebeschichten, da der Abtransport der körpereigenen Wärme vermindert wird; sekundär kommt es durch den Wärmetransport zwischen der Haut und dem tiefer liegenden, geringer temperierten Fett-, Muskel- und Sehnengewebe ebenfalls zu einem lokalen Anstieg der Temperatur. Es resultieren: eine Förderung lokaler metabolischer Prozesse, eine lokale Steigerung der Durchblutung, eine Detonisierung der Muskulatur, eine Herabsetzung der Synovialviskosität.
Durch den Einsatz eines durch induzierte Emission zeitlich und räumlich gebündelten Lichtstrahles (Lasertherapie) kommt es zu einer Förderung des Zellwachstums und der Zellregeneration (sog. Biostimulator) und zu einer Verbesserung der Immunabwehr (antibakterielle Wirkung). Vorteil: beste Tiefenwirkung (Eindringtiefe: 3–10 mm) mit guter optischer Fokussierung. Die Applikation erfolgt mittels senkrecht aufgesetzter Punktelektrode (bessere Eindringtiefe), die auf den lokalen Schmerzpunkt aufgesetzt oder im Sinne einer Strichführung über das betroffene Hautareal geführt wird. Zu wichtigen Indikationen gehören: proliferative Gelenk- und Sehnenprozesse bei (floriden) Erkrankungen des rheumatischen Formenkreises, frische Verletzungen mit Gewebeexsudation. Gefahren: Keine Applikation im Bereich parenchymatöser Organe, kein Kontakt zum Augapfel. Zu Kontraindikationen zählen: schwere Arteriosklerose/dekompensierte pAVK, offene Epiphysenfugen (Kinder, Jugendliche), frische Thrombose/Thrombophlebitis, Herzrhythmusstörungen/einliegender Herzschrittmacher, hochakute fieberhafte Krankheitsprozesse, metastasierende Tumoren, Gerinnungsstörungen/Hämophilie, hochdosierte Daueranalgetikatherapie, ausgeprägte Beeinträchtigung der Schmerzempfindung, einliegendes Osteosynthesematerial im Behandlungsgebiet und Gravidität.
Kostenträgerseitige Rahmenbedingungen
Der indikationsspezifische Erhebungsbogen S6 Orthopädie (stationär) der Deutschen Rentenversicherung Bund (DRV Bund) führt Aspekte der Strukturqualität aus, so unter anderem das Vorhandensein eines Bewegungsbades (mit Hebelift), auch in Kooperation. Das Vorhalten weitere Maßnahmen der Physikalischen Therapie ist hier, bis auf die manuelle Lymphdrainage, nicht explizit ausgeführt, wohl aber personeller Ressourcen in Form von Badehelfern, med. Bademeistern und Masseure. Für die ganztägig-ambulante Reha werden die gleichen Kriterien benannt.
Als Qualitätsmerkmal wurde zudem in den vergangenen Jahren von Seiten der DRV die Erstellung von Reha-Therapiestandards (RTS) gefördert, um eine wissenschaftliche, evidenzbasierte Grundlage, für die Durchführung zu schaffen. Der aktuelle Standard zum chronischen Rückenschmerz, auch als evidenzbasierte Therapiemodule bezeichnet, berücksichtigt hier aus dem Bereich der physikalischen Therapie Massage als Behandlungsform, bei 30 % der Rehabilitanden zu erbringen, mind. 40 min pro Woche. Unter Berücksichtigung des KTL-Schlüssels sind als Therapieformen hinterlegt: Klassische Massage, Bindegewebsmassage, Unterwasserdruckstrahlmassage, Akupunktmassage, Reflexzonenmassage. Der RTS für die Behandlung nach Hüft- und Knie-TEP führt explizit physikalische Therapie auf, zu erbringen bei mind. 50 % der Rehabilitanden, mind. 80 min pro Woche. Hier weisen die KTL-orientiert aufgeführten Inhalte ein breites Spektrum auf, von Elektrostimulation, Ganzkörper- und lokaler Kälte und Wärmebehandlung, bis zu verschiedenen Verfahren der Elektrotherapie (Niederfrequenter Reizstrom, Mittel- und Hochfrequenz) und Massage (Klassisch, Bindegewebe, Reflexzone, Unterwasserdruckstrahl, Lymphdrainage, manuell und apparativ, gerätegestützte Mobilisation, Kompressionstherapie).
Die aktuelle Handlungsanleitung der Deutsche Gesetzliche Unfallversicherung (DGUV) beschreibt die stukturqualitätsbezogenen Inhalte für die klassischen Behandlungsformen im rehabilitativen Setting, monomodale Verordnungen, Erweiterte Ambulante Rehabilitation (EAP), Berufsgenossenschaftliche Stationäre Weiterbehandlung (BGSW) und Arbeitsplatzbezogene Muskuloskelettale Rehabilitation (ABMR). Monomodal können neben Krankengymnastik und Ergotherapie auch Leistungen aus dem Bereich physikalische Therapie verordnet werden, hier die ganze Bandbreite, Wärme, Kälte, Elektrotherapie, Ultraschall, verschiedene Bäder und Massageformen, Hydroelektrische Bäder, Gashaltige Bäder und Elektrogymnastik. Die EAP definiert Verfahren der Physikalischen Therapie als Kern. Aufgeführt werden Elektrotherapie, Hydrotherapie, Thermotherapie und Mechanotherapie (Manuelle Lymphdrainage und Massage). Als orientierende zeitlicher Richtwerte für diese Verfahren werden 30min / Tag angegeben. Die BGSW führt die gleichen Verfahren auf. Als orientierende zeitlicher Richtwerte für diese Verfahren werden hier 60min / Tag angegeben. Die ABMR hat ihren Schwerpunkt bei arbeitsplatzrelevanten Aktivitäten, die Strukturanforderungen beinhalten hier allerdings daneben auch die bereits aufgeführten Therapieverfahren der physikalischen Therapie aus EAP und BGSW.
Anforderungen an Stukturqualität werden im Sektor der GKV werden über die Systematik des QS-Reha-Verfahrens abgeprüft. Therapeutische Inhalte werden dabei durch die Bundesarbeitsgemeinschaft für Rehabilitation (BAR) beschrieben. Für den Bereich der ambulanten Rehabilitation bei muskuloskelettalen Erkrankungen wird physikalische Therapie mit Massagen, Hydro-, Wärm, Kälte- und Elektrotherapie aufgeführt, als Berufsgruppen hier Masseur und med. Bademeister. Bewegungsbad ist vorzuhalten, ggf. In Kooperation. Für den stationären Bereich wird Physikalischen Therapie als Behandlungselement aufgeführt, ohne Differenzierung.
Reha-Diagnosen und Einsatz der Therapieformen
Zunächst einmal ist zu berücksichtigen, dass sich Reha-Diagnosen immer als Funktions-Diagnosen gemäß ICF (Struktur, Funktion, Aktivität, Partizipation/Kontext) darstellen, abzugrenzen zu den ICD-orientiert formulierten Diagnosen im kurativen Sektor.
Zu den am häufigsten anzutreffenden Funktionseinschränkungen zählen in der ambulanten und stationären Rehabiltation dann auch Zustandsbilder nach Kunstgelenkeinbau und Osteoynthesen im Bereich der oberen und unteren Extremitäten, alle Arten von Erkrankungen der Wirbelsäule, konservativ und nach Operation.
Dabei ist, wie eingangs erwähnt, Rehabilitation immer ganzheitlich ausgerichtet. Bei Nachbehandlung nach Knie-TEP wird selbstverständlich auch das Subacromial-Syndrom (z. B. bei Beschwerden nach längerer Nutzung von UAG), Wirbelsäulenleiden (z. B. bei längerfristig eingeschränkter Gangqualität mit Fehlhaltung) oder die kontralateral (z. B. anlagebeding) bestehende aktivierte Gonarthrose therapeutisch geeignet adressiert. Diese „Kollateralschäden“ sind in therapeutischer Hinsicht insbesondere eine Domäne der physikalischen Therapie.
Zudem ist es kontraproduktiv, verkürzte und/oder hypertone Muskulatur beispielsweise trainingstherapeutisch zu beüben. Muskel- und Kraft-Aufbau ist so nicht möglich, vorbereitende therapeutische Maßnahmen aus dem Bereich der physikalischen Therapie sind hier unabdingbar.
Zu einzelnen Diagnosen / Funktionszuständen und deren Behandlung mit Behandlungselementen der physikalischen Therapie wird auf die weiteren Beiträge dieses Heftes verwiesen.
Zusammenfassung
Viele Pfeile im Köcher ermöglichen eine patientenzentrierte und individualisierte Behandlung, so, wie sich unsere Patienten sich dies ja auch wünschen. Physikalische Therapie stellt hier eine wirksame und meist kostengünstig zu erbringender Behandlungsart dar, bei zu vernachlässigenden Behandlungsrisiken und hohe Patientenakzeptanz.
Natürlich gab es in der Geschichte der Medizin vieles, was wir heute als vollkommenen Unsinn, im besten Fall nicht patientenschädigend, ansehen würden. Im Bereich der physikalischen Therapie wäre hier, als eine der vielen Irrwege, der Mesmerismus zu nennen. Bei dem von Franz Anton Mesmer (1734–1815) propagierte Verfahren sollte der animalische Magnetismus , auch als tierischer Magnetismus bezeichnet, als Heilmethode Wirkung erzielen. Es wurden zur Behandlung Stahlmagneten am Körper befestigt, hypnoseartige Therapieanteile traten hinzu, in diesem Zusammenhang wird für den 28.07.1774 die Behandlung der seinerzeit 29jährigen „Jungfer Oesterlin“ beschrieben, deren Krampfleiden behandelt werden sollte – leider erfolglos. Das Verfahren, dass zwischenzeitlich im 18. Jhd. große öffentliche Beachtung genoss, verschwand im Weiteren aber dann, wie so vieles andere, in der Mottenkiste der Medizin-Geschichte.
Wir sind hier also tief im Bereich der Esoterik und sog. Glaubensmedizin, d.h. Arzt und Patient glauben fest an das Verfahren. Wirkung erzielt im besten Fall der Placebo-Effekt. In vielen Bereichen der Orthopädischen Rehabilitation und auch Schmerzmedizin, wird in den letzten Jahren das hohe Lied auf die Behandlung möglichst ausschließlich mit aktiver Therapie gesungen, verbunden damit auch ein massiver Rückbau der Physikalischen Therapie in allen Einrichtungen, in der Regel aufgrund wirtschaftlicher Gründe und/oder räumlicher Situation bei vermeintlich geringer Evidenz für die einzelnen Verfahren. Dabei trifft es in der Tat zu, dass insbesondere auch in der internationalen Literatur Metaanalysen zu den eingesetzten Verfahren fehlen, dies hängt zum einen daran, dass die entsprechenden Verfahren schwerpunktmäßig in Deutschland erbracht werden und hier eine lange Tradition haben, zudem entziehen sich die Verfahren meist einer Verblindung, die Erbringung ist heterogen (Intensität/Frequenz/ Lokalisation) und meist im Zusammenhang mit anderen Therapieformen im Rahmen eines Konzeptes. Somit entzieht sich in aller Regel die Bewertung eines einzelnen Verfahrens einer dezidierten Betrachtung, ohne dass sich hieraus jedoch der Schluss ziehen ließe, dass keine Wirksamkeit bestünde. Eine Renaissance erleben die Verfahren aktuell im Bereich der Psychosomatik als Mind-Body-Medizin sowie in der multimodalen Schmerztherapie, die in zahlreichen Einrichtungen komplementäre Verfahren für sich entdeckt hat. Da die Verfahren häufig auch im Bereich von Medical Wellness und in der früher häufig verwendeten und in der Bevölkerung durchaus noch gängigen Begrifflichkeit „Kur“ zur Anwendung kamen, signalisiert offensichtlich zu dem für manche Kreise eine fehlende Wirksamkeit im Bereich von effektiver und effizienter Medizin.
Die Struktur-Diagnose begründet die therapeutische Intervention mit physikalischer Therapie und grenzt so auch ab von Behandlungen, die eher dem medical wellness zuzuordnen sind. Dabei sollten die Verfahren nicht auf dem Altar der vermeintlich Metaanalysen-orientierten Leitliniengläubigkeit, die wenig oder schwer untersuchbare Verfahren ausspart oder nicht berücksichtigt, geopfert werden, good medical practice im Kontext und als Teil von Behandlungsprogrammen, streng orientiert an dezidiert ermittelten Struktur-Diagnosen indiziert und erbracht, sind sie ohne Zweifel.

Dr. Stefan Middeldorf,
Bad Staffelstein